Аппендицит
Симптомы аппендицита
Основные симптомы острого аппендицита.
- Боль. Она возникает в верхней части живота или около пупка, иногда точно указать место боли не удается (« болит весь живот»). Затем боль перемещается в правую часть живота. Такая миграция боли считается весьма специфическим признаком заболевания. Боль при аппендиците, как правило, тупая, постоянная, умеренная, усиливается при смене положения тела, движении и кашле. При прогрессировании заболевания боль вообще может стихнуть. Причина этого – гибель нервного аппарата аппендикса, что может быть крайне опасно, так как исчезнувшие болевые ощущения воспринимаются человеком как мнимое благополучие. Это чревато развитием таких осложнений, как перитонит (воспаление брюшины) и кишечная непроходимость (нарушение проходимости кишечного содержимого).
- Синдром диспепсических расстройств:
- периодически возникающая тошнота;
- однократная рвота;
- сухость во рту;
- потеря аппетита;
- периодический или однократный жидкий стул.
- Повышение температуры тела до 38-39° С.
- Нестабильность артериального давления (подъемы и падения).
- Учащенные сердцебиение (до 100 ударов в минуту) и ритм дыхания (до 40 дыхательных движений в минуту).
- Катаральный –инфильтрация (проникновение) лейкоцитами (белыми кровяными клетками, специфическими клетками воспаления) в слизистую оболочку аппендикса (червеобразного отростка слепой кишки).
- Флегмонозный –проникающая инфильтрация лейкоцитами всех слоев аппендикса.
- Гангренозный –некроз (омертвение) стенки аппендикса, обширная инфильтрация лейкоцитами, возникновение перитонита (воспаления брюшины).
- Перфоративный –разрыв стенок аппендикса с образованием перфорации (отверстия в стенке аппендикса) и перитонита.
- острый аппендицит – острое воспаление червеобразного отростка с ярко выраженными симптомами и проявлениями;
- хронический аппендицит – форма заболевания, характеризующаяся изменениями в червеобразном отростке, которые возникли после перенесенного острого аппендицита, и невыраженной (чаще) или отсутствующей симптоматикой.
- Неспецифическое (возникшее без видимой причины) изменение иммунной системы, приводящее к повышению восприимчивости стенки червеобразного отростка (аппендикса), к инфекциям и внешним раздражителям.
- Закупорка просвета червеобразного отростка
- « Каловые камни» (плотные, твердые каловые массы).
- Паразитарные (глистные) заболевания, которые способствуют механическому повреждению тканей червеобразного отростка, присоединению бактериальной инфекции и развитию аппендицита.
- Аскаридоз – паразитарное заболевание, вызываемое аскаридами (небольшими веретенообразными червями).
- Энтеробиоз – паразитарное заболевание, вызываемое острицами (тонкими белыми червями).
- Описторхоз – паразитарное заболевание, вызываемое описторхизами (плоскими червями).
- Опухоли кишечника, почек, мочевого пузыря, инородные предметы (например, крупные косточки). Роль шелухи от семян подсолнуха или тыквы в возникновении острого аппендицита сильно преувеличена и является маловероятной гипотезой.
- Некоторые инфекционные заболевания:
- туберкулез (инфекционное заболевание, вызываемое Micobacterium tuberculosis, характеризующееся поражением легочной ткани, а также кишечника, почек и костей);
- брюшной тиф (инфекционное заболевание, вызываемое бактерией Salmonella typhi);
- иерсиниоз (инфекционное заболевание, вызываемое бактерией Yersinia).
- Васкулиты (воспаление стенок кровеносных сосудов, приводящее к аппендициту).
- Анализ анамнеза заболевания и жалоб (когда (как давно) появились жалобы, боли, какими они были и где, была ли рвота, повышение температуры, изменение болей).
- Анализ анамнеза жизни (перенесенные заболевания, детские инфекции, операции).
- Семейный анамнез (были ли у родителей и/или близких родственников заболевания желудочно-кишечного тракта).
- Общий осмотр. Определение температуры тела, пальпация (прощупывание) живота, осмотр кожи и слизистых оболочек, определение некоторых специфических симптомов (определяться может лишь один или несколько симптомов).
- Симптом Кохера – перемещение боли из околопупочной области в правую подвздошную (низ живота справа).
- Симптом Менделя – болезненность в правой подвдошной области при поколачивании пальцем по передней брюшной стенке.
- Симптом Щеткина-Блюмберга – резкая болезненность при отнятии руки, введенной в правую подвдошную область.
- Симптом Ситковского – усиление болей при повороте на левый бок.
- Лабораторные данные.
- Клинический анализ крови – с его помощью может быть диагностирована воспалительная реакция, повышение лейкоцитов (специализированных клеток иммунитета).
- Биохимический анализ крови (позволяет выявить возможные нарушения функций внутренних органов – печени, почек, поджелудочной железы).
- Анализ кала на скрытую кровь (при подозрении на кровотечение из желудочно-кишечного тракта).
- Копрограмма – анализ кала (можно обнаружить непереваренные фрагменты пищи, большое количество жира, грубые пищевые волокна).
- Общий анализ мочи для для контроля состояния мочевыделительной системы.
- Диагностика паразитарных (глистных) заболеваний, которые способствуют механическому повреждению тканей, присоединению бактериальной инфекции и развитию синдрома мальабсорбции (нарушение всасывания питательных веществ и витаминов в кишечнике).
- Аскаридоз — паразитарное заболевание, вызываемое аскаридами (небольшими веретенообразными червями).
- Энтеробиоз — паразитарное заболевание, вызываемое острицами (тонкими белыми червями).
- Описторхоз — паразитарное заболевание, вызываемое описторхизами (плоскими червями).
- Лямблиоз – паразитарное заболевание, вызываемое лямблиями (простейшими).
- Ультразвуковое исследование (УЗИ) органов брюшной полости. Проводится осмотр печени, желчного пузыря и поджелудочной железы. Главная задача исследования – исключить наличие заболеваний: острого холецистита (воспаления желчного пузыря), острого панкреатита (воспаления поджелудочной железы).
- Ультразвуковое исследование червеобразного отростка: оценивают изменение червеобразного отростка, его расположение.
- Рентгенография органов брюшной полости (является малоинформативной и применяется лишь при подозрении на заболевания кишечника, воспаление брюшины).
- Электрокардиограмма (ЭКГ) – обязательное дополнительное исследование, так как источником боли в редких случаях может быть инфаркт миокарда (острое нарушение кровообращения сердечной мышцы, приводящее к ее повреждению).
- Частичная санитарная обработка (пациента). Желательно принять душ.
- В случае варикозного (деформирующего) расширения вен нижних конечностей обязательно эластичное бинтование ног. При высоком риске тромбоэмболических осложнений (тяжелом нарушении функций некоторых органов из-за тромба (внутрисосудистого сгустка крови), закупоривающего просвет вены) до операции проводится гепаринопрофилактика (применение препаратов, препятствующих излишнему свертыванию крови).
- Пациентам с лабильным эмоциональным фоном (излишняя эмоциональность, восприимчивость к внешним раздражителям, преувеличение своего состояния) целесообразно назначить седативные (успокоительные) препараты.
- Если пациент принимал пищу менее 6 часов назад, до операции необходимо вывести ее из желудка (спровоцировать рвоту).
- Мочевой пузырь перед операцией должен быть опорожнен.
- Больным, страдающим хроническими запорами, с целью профилактики послеоперационного пареза (нарушения двигательной активности) кишечника желательно сделать очистительную клизму (противопоказано, если есть подозрение на перфорацию (образование отверстия в стенке червеобразного отростка)) – перфоративный аппендицит).
- Все эти мероприятия проводятся после окончания обследования и должны завершиться в срок до 2-х часов.
- Классический (лапаротомический) – передняя брюшная стенка разрезается, и отросток удаляется.
- Лапароскопический — все манипуляции проводят через небольшие отверстия (0,5-1,5 см) в брюшной стенке. В последнее время лапароскопические операции становятся все более популярными.
- Во-первых, они обеспечивают достаточно быстрое заживление раны (так как разрезы очень малы, в отличие от широкого разреза при классических операциях).
- Во-вторых, выраженные косметические дефекты (шрамы, рубцы) отсутствуют. При возникновении подозрения на острый аппендицит рекомендуется как можно раньше обратиться за медицинской помощью. Самостоятельно применять какие-либо обезболивающие препараты, клизмы, теплые грелки и ванны категорически запрещено. Такие меры « стирают» (боль уменьшается или вовсе исчезает) и маскируют симптомы заболевания, значительно затрудняя диагностику. Несвоевременно поставленный диагноз и запоздалое лечение могут привести к серьезным осложнениям. В послеоперационном периоде ограничивают физическую активность сроком на 1,5-2 месяца. После операции режим постельный, с постепенным расширением (медленно вставать и ходить на 7-8-й дни), обязательно посещение хирурга и терапевта в поликлинике, необходимо следить за состоянием послеоперационной раны, своевременно ее обрабатывать.
- Соблюдение специальной диеты. Стол №5.
- Разрешается: компот, некрепкий чай, хлеб пшеничный, обезжиренный творог, супы на овощном отваре, нежирная говядина, кура, каши рассыпчатые, некислые фрукты, листья салата, бобовые культуры.
- Запрещается: свежая сдоба, сало, щавель, шпинат, жирное мясо, жирная рыба, горчица, перец, мороженое, черный кофе, алкоголь, жареное мясо, полуфабрикаты.
- Частое дробное питание.
- Витаминотерапия (прием витаминов группы А, К, Е, D, фолиевой кислоты, В12, железа).
- Нагноение послеоперационной раны.
- Перитонит (воспаление брюшины).
- Отграниченный:
- периаппендикулярный инфильтрат – образование сращений между измененным аппендиксом (червеобразным отростком) и окружающими его органами (слепой или тонкой кишкой);
- периаппендикулярный абсцесс – образование ограниченного (имеющего наружную капсулу) гнойного воспаления.
- Неотграниченный:
- местный – признаки воспаления брюшины определяются только вокруг аппендикса;
- диффузный – более глубокое воспаление брюшины вокруг аппендикса;
- разлитой – обширное и тяжелое воспаление брюшины.
- Внутрибрюшное кровотечение.
- Несостоятельность швов послеоперационной раны.
- Спаечная болезнь — образование сращений между брюшиной, органами брюшной полости и малого таза. Применение современных техник хирургического лечения снижает частоту возникновения спаек.
- Разрыв аппендикса и выход его содержимого (гной, каловые массы) в брюшную полость с развитием перитонита (воспаление брюшины). При этом может наблюдаться симптом « токсических ножниц»: повышение температуры тела до 39° С и выше, а также учащение пульса до 100-120 ударов в минуту.
- Сепсис — крайне тяжелое состояние, при котором в кровь попадают микроорганизмы и продукты их жизнедеятельности (токсины), с развитием генерализованного (общего) воспалительного процесса.
- Гнойный пилефлебит — воспаление воротной вены печени (крупный венозный сосуд, который впадает в печень).
- Развитие хронического аппендицита. Причиной развития хронического аппендицита является недолеченный острый аппендицит, который по какой-то причине не был диагностирован и удален.
- Тромбоэбмолические осложнения – тяжелое нарушение функций некоторых органов из-за тромба (внутрисосудистого сгустка крови), закупоривающего просвет вены.
- Рациональное и сбалансированное питание (употребление продуктов с высоким содержанием клетчатки (овощи, фрукты, зелень), отказ от жареной, копченой, слишком горячей и острой пищи).
- Лечение очагов инфекций: хронического тонзиллита (хронического воспаления небных миндалин), пиелонефрита (воспаления почек).
- Лечение глистных инвазий: аскаридоза (паразитарного заболевания, вызываемого аскаридами), энтеробиоза (паразитарного заболевания, вызываемого острицами).
- Ивашкин В.Т., Лапина Т.Л. (ред.) Гастроэнтерология. Национальное руководство. – 2008. ГЭОТАР-Медиа. 754 с.
- Парфенов А.И. « Энтерология». – М.: Триада-Х, 202, — 744с.
Профилактика аппендицита
Специфической профилактики аппендицита не существует.
Что делать при аппендиците?
- Выбрать подходящего врача хирург
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
lookmedbook.ru
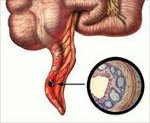
Острый аппендицит – острый неспецифический процесс воспаления червеобразного отростка — придаточного образования слепой кишки. Клиника острого аппендицита манифестирует с появления тупой боли в надчревной области, которая затем смещается в правую подвздошную область; отмечаются тошнота, рвота, субфебрилитет. Диагностика острого аппендицита основывается на выявлении характерных симптомов при исследовании живота, изменений в периферической крови, УЗИ; при этом исключаются другие заболевания брюшной полости и малого таза. При остром аппендиците выполняется аппендэктомия – удаление измененного червеобразного отростка.
Острый аппендицит
Острый аппендицит является наиболее частым хирургическим заболеванием, на долю которого в оперативной гастроэнтерологии приходится более 80%. Острый аппендицит чаще встречается у лиц в возрасте 20-40 лет, хотя также может возникнуть в детском или пожилом возрасте. Несмотря на достижения в области диагностики и совершенствование хирургических методов лечения, послеоперационные осложнения при остром аппендиците составляют 5-9%, а летальность – 0,1-0,3%.
Причины острого аппендицита
В вопросе о причинах развития острого аппендицита до сих пор не существует единого мнения. Среди этиологических теорий острого аппендицита обсуждаются механическая, инфекционная, ангионевротическая, аллергическая, иммунологическая и др. Считается, что ведущим фактором воспаления аппендикса (аппендицита) выступает механическая блокада просвета червеобразного отростка, вызванная каловым камнем, инородным телом, паразитами, гиперплазией лимфоидной ткани. Это приводит к скоплению в отростке слизи, активизации бактериальной флоры, воспалению стенок аппендикса, сосудистому тромбозу.
Согласно инфекционной теории, инициировать развитие острого аппендицита могут различные инфекционные заболевания – амебиаз, паразитарные инфекции, туберкулез, иерсиниоз, брюшной тиф и др. Сторонники ангионевротической теории придерживаются мнения о первостепенности трофических нарушений в стенке червеобразного отростка, связанных с нарушением его иннервации.
В определенной степени способствовать развитию острого аппендицита может алиментарный фактор. Известно, что употребление преимущественно мясной пищи способствует нарушению моторно-эвакуаторной функции кишечника, склонности к запорам, что, в свою очередь, предрасполагает к развитию острого аппендицита. Также к неблагоприятным фоновым факторам относят дисбактериоз кишечника, снижение резистентности организма, некоторые виды расположения аппендикса по отношению к слепой кишке.
Острый аппендицит вызывается неспецифической микробной флорой: анаэробными неспорообразующими микроорганизмами (бактероидами и анаэробными кокками – в 90% случаев), аэробными возбудителями (кишечной палочкой, энтерококками, клебсиеллой и др. — 6-8 %), реже – вирусами, простейшими, присутствующими в отростке. Основной механизм инфицирования червеобразного отростка – энтерогенный; лимфогенный и гематогенный пути проникновения инфекции не играют ведущей роли в патогенезе острого аппендицита.
Классификация острого аппендицита
Острый аппендицит может протекать в простой (катаральной) или деструктивной форме (флегмонозной, апостематозной, флегмонозно-язвенной, гангренозной).
Катаральная форма острого аппендицита (катаральный аппендицит) характеризуется расстройствами лимфо- и кровообращения в стенке отростка, его отеком, развитием конусовидных фокусов экссудативного воспаления (первичных аффектов). Макроскопически аппендикс выглядит набухшим и полнокровным, серозная оболочка – тусклой. Катаральные изменения могут носить обратимый характер; в противном случае, при их прогрессировании, простой острый аппендицит переходит в деструктивный.
К исходу первых суток от начала острого катарального воспаления лейкоцитарная инфильтрация распространяется на все слои стенки аппендикса, что соответствует флегмонозной стадии острого аппендицита. Стенки отростка утолщаются, в его просвете образуется гной, брыжейка становится отечной и гиперемированной, в брюшной полости появляется серозно-фибринозный или серозно-гнойный выпот. Диффузное гнойное воспаление аппендикса с множественными микроабсцессами расценивается как апостематозный острый аппендицит. При изъязвлениях стенок червеобразного отростка развивается флегмонозно-язвенный аппендицит, который при нарастании гнойно-деструктивных изменений переходит в гангренозный.
Симптомы острого аппендицита
В развитии острого аппендицита выделяют раннюю стадию (до 12 часов), стадию деструктивных изменений (от 12 часов до 2-х суток) и стадию осложнений (от 48 часов). Клинические проявления острого аппендицита манифестируют внезапно, без каких-либо предвестников или продромальных признаков. В отдельных случаях за несколько часов до развития клиники острого аппендицита могут отмечаться неспецифические явления – слабость, ухудшение самочувствия, потеря аппетита. Для стадии развернутых клинических проявлений острого аппендицита типичны болевой синдром и диспепсические нарушения (тошнота, рвота, задержка газов и стула).
Боль в животе при остром аппендиците – наиболее ранний и непреходящий симптом. В начальной стадии боль локализуется в эпигастрии или околопупочной области, носит неинтенсивный, тупой характер. При кашле, резкой перемене положения туловища боль усиливается. Через несколько часов от появления боль смещается в правую подвздошную область и может характеризоваться пациентами как дергающая, колющая, жгущая, режущая, острая, тупая. В зависимости от расположения червеобразного отростка боли могут иррадиировать в пупок, поясницу, пах, подложечную область.
При остром аппендиците, как правило, отмечаются симптомы нарушения пищеварения: тошнота, однократная рвота, метеоризм, запор, иногда – жидкий стул. Температура тела обычно повышается до субфебрильных значений.
В стадии деструктивных изменений болевой синдром усиливается, что заметно отражается на состоянии больных. Температура тела увеличивается до 38,5-390С, нарастает интоксикации, отмечается тахикардия до 130-140 уд. в мин. В некоторых случаях может наблюдаться парадоксальная реакция, когда боли, напротив, уменьшаются или исчезают. Это довольно грозный признак, свидетельствующий о гангрене отростка.
Деструктивные формы острого аппендицита часто сопровождаются осложнениями – развитием аппендикулярного абсцесса, периаппендицита, мезентериолита, абсцесса брюшной полости, перфорацией стенки отростка и перитонитом, сепсисом.
Диагностика острого аппендицита
Для острого аппендицита характерен ряд абдоминальных симптомов: отставание правых отделов живота при дыхании (симптом Иванова), напряжение мышц передней брюшной стенки, симптом раздражения брюшины (Щеткина-Блюмберга), болезненность в правой подвздошной области при перкуссии (симптом Раздольского), усиление боли в положении на левом боку (симптом Ситковского, Бартомье-Михельсона) и др. Изменения в лейкоцитарной формуле крови нарастают в соответствии со стадиями острого аппендицита – от 10-12х10 9 /л при катаральном воспалении до 14-18х10 9 /л и выше – при гнойно-деструктивных формах.
С целью дифференциальной диагностики проводится ректальное или вагинальное исследование. Для исключения другой острой патологии живота выполняется УЗИ органов брюшной полости, которое также обнаруживает увеличение и утолщение отростка, наличие выпота в брюшной полости. При неясной клинико-лабораторной картине прибегают к проведению диагностической лапароскопии.
Лечение острого аппендицита
При остром аппендиците показано как можно более раннее удаление воспаленного червеобразного отростка – аппендэктомия. В типичных случаях острого аппендицита используется доступ к червеобразному отростку по Волковичу-Дьяконову – косой разрез в правой подвздошной ямке.
В диагностически неясных ситуациях используется параректальный доступ по Ленандеру, при котором операционный разрез проходит параллельно наружному краю правой прямой мышцы выше и ниже пупка. К средне-срединной или нижне-срединной лапаротомии прибегают в тех случаях, если течение острого аппендицита осложнилось перитонитом.
В последние годы, с развитием малоинвазивной хирургии, операция нередко выполняется через лапароскопический доступ (лапароскопическая аппендэктомия).
Прогноз при остром аппендиците
Своевременное обращение за медицинской помощью и раннее хирургическое вмешательство являются залогом благоприятного исхода острого аппендицита. Возвращение к обычной физической и трудовой активности обычно разрешается через 3 недели после аппендэктомии.
В случае развития осложнений острого аппендицита (аппендикулярного инфильтрата, локальных абсцессов в брюшной полости — тазового, межкишечного, поддиафрагмалъного, разлитого перитонита, пилефлебита, спаечной кишечной непроходимости и др.) прогноз серьезный.
www.krasotaimedicina.ru
ОСТРЫЙ АППЕНДИЦИТ : лечение, классификация, жалобы, диагностика
ОСТРЫЙ АППЕНДИЦИТ
Острый аппендицит – это неспецифическое воспаление червеобразного отростка, вызванное микробами нагноения. Это самое частое заболевание органов брюшной полости, требующее операции. Болеют острым аппендицитом чаще молодые люди в возрасте 10-30 лет, но заболеть можно в любом возрасте.
По классификации различают катаральный, флегмонозный, гангренозный и перфоративный аппендицит. К деструктивным формам относят флегмонозный, гангренозный и перфоративный аппендицит.
Этиология и патогенез острого аппендицита . Основной причиной развития острого аппендицита считают обтурацию просвета червеобразного отростка каловыми камнями, или (реже) инородными телами, гельминтами, гиперплазированной лимфоидной тканью. Считается, что обтурация просвета аппендикса приводит к спазму его мышц и сосудов, что сопровождается локальным нарушением питания слизистой оболочки отростка, нарушением эвакуации и застоем его содержимого. В результате возникает воспаление слизистой оболочки аппендикса, которое затем распространяется на все его слои.
Жалобы при остром аппендиците . Основной жалобой больного при остром аппендиците является боль в животе. Заболевание обычно начинается среди полного здоровья, без предвестников, чаще во второй половине дня или ночью. Появляются режущие или давящие боли в эпигастральной области, распространяющиеся затем по всему животу, а через несколько часов «перемещающиеся» в правую подвздошную область (симптом Кохера). Иногда боли с самого начала локализуются в правой подвздошной области. Часто боли усиливаются при ходьбе, т.к. напрягающаяся пояснично-подвздошная мышца смещает слепую кишку с отростком и усиливает болевые ощущения. Сотрясение внутренностей при ходьбе также способствует усилению боли при деструктивных формах заболевания. Частым симптомом острого аппендицита является тошнота, может быть 1 – 2 – кратная рвота, не приносящая облегчения. Аппетит отсутствует. Признаки кишечных расстройств бывают редко, обычно стул у больных нормальный. Температура тела чаще бывает субфебрильной, но при деструктивном и осложненном аппендиците она может повышаться до 38-39 градусов. Изредка могут наблюдаться дизурические явления (учащенное, болезненное мочеиспускание).
Анамнез острый аппендицит . Как правило, для острого аппендицита характерен краткий анамнез заболевания – не более 2-3 суток, а чаще всего – несколько часов. У большинства больных наблюдается классическая последовательность появления симптомов заболевания – сначала отсутствие аппетита, затем – боли в животе и потом рвота.
Обследование больного острый аппендицит . В первые часы заболевания общее состояние больного страдает мало. Кожные покровы обычного цвета, пульс незначительно учащен. Язык влажный, но часто обложен. Живот не вздут и хорошо участвует в акте дыхания. При прогрессировании воспалительного процесса в илиоцекальной области общее состояние больного ухудшается, повышается температура до 38-39 градусов, нарастает тахикардия, язык становится сухим, живот участвует в акте дыхания ограниченно.
При перкуссии живота нередко обнаруживается болезненность в правой подвздошной области (симптом Раздольского).
При поверхностной пальпации живота можно определить напряжение мышц брюшной стенки в правой подвздошной области и здесь же выявить зону гиперестезии. При глубокой пальпации в первые часы острого аппендицита в правой подвздошной области удается определить явную, иногда довольно значительную болезненность, Проводя исследование, необходимо помнить, что глубокую пальпацию можно делать только после выполнения поверхностной; пальпацию проводят осторожно, постепенно проникая в глубину брюшной полости. Аускультативно в случае типичного приступа острого аппендицита в начальной стадии заболевания выслушиваются обычные кишечные шумы; при деструктивных формах кишечные шумы уменьшаются.
При диагностике острого аппендицита большое значение имеет выявление некоторых специальных симптомов, характерных для острого аппендицита. Нужно, однако, уточнить, что эти симптомы не являются строго специфичными только для острого аппендицита. Они свидетельствуют о наличии острого воспалительного процесса в правой подвздошной области с вовлечением в него брюшины. А в абсолютном большинстве случаев таким острым воспалительным заболеванием и является острый аппендицит.
Симптом Щеткина – Блюмберга заключается в том, что при быстром отнятии кончиков пальцев, придавливающих брюшную стенку, в℥зникает боль. Этот симптом надо проверять очень осторожно и вначале в левой подвздошной области. Кончиками пальцев правой руки надавливают на брюшную стенку, затем не очень резко, но быстро отнимают руку от живота. Если при осторожном отнятии руки болезненности нет, тогда повторяют проверку симптома и отнимают руку более энергично. Симптом Щеткина – Блюмберга будет положительным при воспалении брюшины, то есть является признаком перитонита. Наличие положительного симптома Щеткина – Блюмберга в правой подвздошной области с большой долей вероятности указывают на воспаление червеобразного отростка.
Симптом Воскресенского (симптом “скольжения” или “рубашки”) проверяют следующим образом. Левой рукой натягивают рубашку больного и фиксируют ее на лобке. Кончиками пальцев правой кисти слегка надавливают на брюшную стенку в области мечевидного отростка и во время выдоха проводят быстрое скользящее движение по направлению к правой подвздошной области, где руку задерживают, не отрывая ее от брюшной стенки (чтобы не получить симптом Щеткина – Блюмберга).
Симптом Образцова связан с усилением боли во время пальпации слепой кишки при сокращении пояснично-подвздошной мышцы. В положении больного на спине нащупывают наиболее болезненное место в правой подвздошной области и в этом месте фиксируют кончики пальцев. Больного просят поднять выпрямленную правую ногу до угла в 30 градусов – при этом боль усиливается. Опускание ноги сопровождается уменьшением болезненности из-за расслабления пояснично-подвздошной мышцы и прекращения давления на слепую кишку с червеобразным отростком.
Симптом Ситковского считают положительным, когда в положении больного на левом боку появляется или усиливается боль в правой подвздошной области. Механизм этого симптома связан с перемещением червеобразного отростка и его брыжейки, а также натяжением воспаленной брюшины брыжейки.
Симптом Бартомье – Михельсона – усиление болей при пальпации правой подвздошной области в положении больного лежа на левом боку. При этом подвижные органы брюшной полости смещаются влево и обнажают фиксированную слепую кишку с ее отростком для пальпации.
Симптом Ровзинга связан с появлением болей в правой подвздошной области при толчкообразных сотрясениях брюшной стенки в левой подвздошной области. Во время толчков, производимых правой кистью, кончиками пальцев левой руки придавливают сигмовидную кишку к задней стенке живота. Одни считают, что механизм возникновения болей связан с простым сотрясением брюшной стенки, другие полагают, что имеет место перемещение содержимого толстой кишки в обратном направлении.
При ретроцекальном и ретроперитонеальном расположении червеобразного отростка могут быть положительными следующие симптомы: симптом Габая (при пальпации в области треугольника Пти справа выявляется болезненность), симптом Яуре – Розанова (надавливание в треугольнике Пти и затем быстрое отнятие руки вызывает усиление болей).
Диагностика острого аппендицита . Из лабораторных методов исследования в обязательном порядке проводят общий анализ крови (количество лейкоцитов и лейкоцитарная формула) и общий анализ мочи (имеет большое значение для дифференциальной диагностики).
Объективными признаками острого аппендицита являются повышение температуры тела до 37-37,5 градусов, лейкоцитоз в пределах 10-12 тысяч, а также сдвиг лейкоцитарной формулы влево, выражающийся в увеличении процентного содержания палочкоядерных нейтрофилов в крови больше 5 – 6%. При деструктивных формах аппендицита указанные показатели нарастают.
При диагностике острого аппендицита в сомнительных случаях необходимо провести:
пальцевое исследование прямой кишки. При этой манипуляции можно определить болезненность передней стенки прямой кишки справа, уплотнение (при инфильтрате) или нависание передней стенки кишки и флюктуации при скоплении гноя.
у женщин можно провести вагинальное исследование, при котором можно определить болезненность заднего свода влагалища при наличии гноя в Дугласовом пространстве.
УЗИ брюшной полости в правой подвздошной области с осмотром аппендикса. Признаком его воспаления будет увеличение его в размерах, утолщение его стенок, наличие жидкости в его окружности.
лапароскопию, выявляющую при остром аппендиците гиперемию, утолщение, воспалительную инфильтрацию отростка, фибринозный налет на его поверхности, наличие экссудата в брюшной полости.
Лечение острого аппендицита. Если поставлен диагноз “Острый аппендицит”, необходима экстренная операция независимо от времени, прошедшего с начала заболевания, возраста и пола больного. Исключением является плотный аппендикулярный инфильтрат, где операция противопоказана. Если диагноз поставлен не точно, имеются сомнения, необходимо наблюдение с записью в истории болезни. Если состояние не улучшается, а тем более ухудшается, необходима лапароскопия или срочное хирургическое вмешательство. При улучшении состояния больного нужно провести необходимые исследования для исключения острого аппендицита и уточнения диагноза.
Методом хирургического лечения острого аппендицита является операция аппендэктомия, которая может быть выполнена в двух вариантах:
1) Обычная, классическая аппендэктомия подразумевает лапаротомию через косой переменный разрез (МакБурнея) в правой подвздошной области, выведение в рану купола слепой кишки вместе с червеобразным отростком, перевязку и отсечение от отростка его брыжейки с проходящими в ней сосудами, наложение лигатуры на основание отростка и отсечение его. Культю червеобразного отростка обычно погружают в купол слепой кишки с помощью кисетного шва. Но все больше хирургов считают эту манипуляцию излишней. При невозможности выведения купола слепой кишки в рану, при прочной фиксации спайками кончика отростка в глубине брюшной полости возможна так называемая «ретроградная» аппендэктомия. При этом сначала в глубине раны отыскивается место прикрепления аппендикса к слепой кишке, у основания отростка прокалывается его брыжейка и на него накладывается лигатура с последующим отсечением основания червеобразного отростка от слепой кишки. А затем поэтапно, по направлению от основания отростка к его верхушке, аппендикс отделяется от своей брыжейки и спаек.
2) Лапароскопическая аппендэктомия выполняется из 3 проколов брюшной стенки. Брыжейка аппендикса или коагулируется электроинструментом, или на сосуды брыжейки накладываются клипсы. Сам отросток после наложения на его основание лигатуры отсекается. Культя червеобразного отростка при лапароскопической аппендэктомии в купол слепой кишки не погружается.
4anosia.ru
- Отграниченный:
Осложнения и последствия
Лечение аппендицита
Лечение острого аппендицита только хирургическое.
Подготовка к операции.
Далее при помощи оперативного вмешательства удаляется измененный червеобразный отросток. На сегодняшний день операции проводятся двумя способами.
Врач хирург поможет при лечении заболевания
Диагностика
В результате образования такой « пробки» внутри червеобразного отростка происходит активное размножение микроорганизмов. Растяжение аппендикса вызывает недостаточность кровообращения и следом воспаление, приводящее к раздражению нервных клеток, что вызывает резкую боль. При затяжном процессе (несвоевременном обращении к врачу, позднем начале лечения) происходит нагноение аппендикса.
При хроническом аппендиците симптомы носят неспецифический характер (слабо выражены). Наблюдается постоянная умеренная боль в животе (нередко без четкого расположения), которая усиливается при нагрузке. Другие симптомы, характерные для острого аппендицита, как правило, отсутствуют.
Выделяют 4 формы аппендицита.
Также выделяют: